شریان مغزی قدامی: آناتومی و آسیب شناسی متفاوت
خلاصه مقاله
شریان مختلف مغز (ACA) نقش بحرانی در تأمین خون به مناطق مختلف مغز ایفا میکند. درک تغییرات آناتومیکی ACA برای جراحان و آنژیوگرافیستها بسیار حیاتی است
#با_مقاله_درس_بخوانیم
#شریان_مغزی_قدامی
🧠عنوان مقاله:
شریان مغزی قدامی: آناتومی و آسیب شناسی متفاوت
🔰مقدمه:
شریان مختلف مغز (ACA) نقش بحرانی در تأمین خون به مناطق مختلف مغز ایفا میکند. درک تغییرات آناتومیکی ACA برای جراحان و آنژیوگرافیستها بسیار حیاتی است، زیرا این تغییرات به طور نزدیک به توسعه جنینی این عروق مرتبط است. این مقاله به تفصیل به متغیرهای شایع ACA و منشأ جنینی آن میپردازد و همچنین اهمیت بالینی آنها را مورد آنوریسم ها مورد توجه قرار میدهد.
🔰قطعات و مسیر:
ای سی ای میتواند به انواع قطعات تقسیم شود، طبقهبندی فیشر در سال 1938 پنج قطعه مشخص میکند، در حالی که روتون و اوزبورن طبقهبندیهای تغییر یافتهای ارائه کردهاند. این قطعات نقش بسزایی در تعیین مناطق مغزی دارند که نسبت به سایر ریگها تنوع زیادی دارند.
🔰قلمرو وازوکت:
قلمرو وازوکت ACA گسترده است و شامل مناطقی چون کلاسیکالوزوم، دورگاه ترکیهای، مغزی داخلی، پاراسانترال و پاریتال، و همچنین ساختارهای عمیق مغز میشود. درک این قلمرو وازوکت برای پزشکان بسیار حیاتی است زیرا در مواجهه با اختلالات وازوکت و آنوریسمها نقش مهمی دارد.
🔰جنینشناسی:
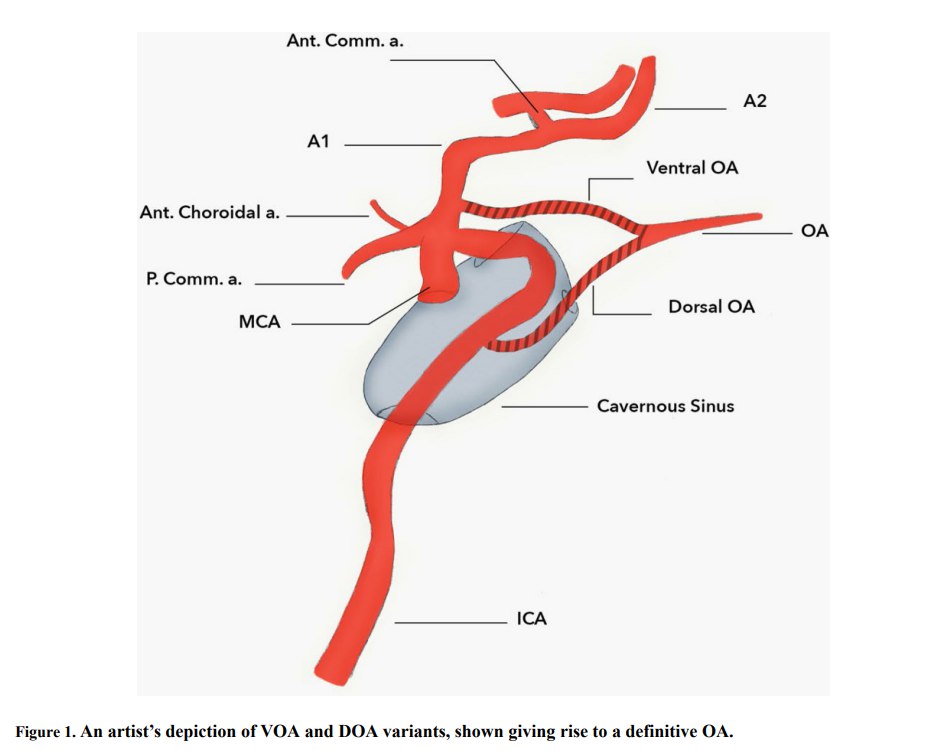
منشأ جنینی ACA جذاب است. در طول تکامل، ACA از بخش جلویی تنوکاور از شریان کاروتید داخلی (ICA) توسعه مییابد. این بخش جلویی دارای بخشهای میانی و کناری است که به ترتیب ACA و شریان مغزی وسطی میشوند. توسعه ACA به صورت نزدیکی به شریان چشمی مرتبط است، که تبدیلات پیچیدهای تجربه میکند. باقیماندن یا رگرسیون عروق جنینی خاص میتواند منجر به تغییرات آناتومیکی شود.
🔰آناتومی و پاتولوژی متغیر:
این مقاله به بررسی متغیرهای مختلف ACA میپردازد و نور میاندازد روی اهمیت بالینی آنها. این شامل ACA مشتق از شریان کاروتید داخلی، شریان بویی دائمی، ACA متصل و چندین شریان ارتباطی قدامی است. این تغییرات میتوانند با آنوریسمها همراه باشند، بنابراین درک منشأ جنینی آنها برای پیشگیری از آسیب به بیماران حیاتی است.
🔰عیوب و اهمیت بالینی:
یکی از عیوب مورد بحث، منشأ نادرست ACA از شریان کاروتید داخلی است که به توسعه شریان چشمی مرتبط است. باقیماندگی شریان بویی، که به عنوان شریان بویی اصیل شناخته میشود، یک عیب دیگر است که میتواند منجر به آنوریسمها و اختلالات مسیر بویی شود.
🔰واریانت ACA ازیگوس که یک عروق میانی را از اتصال بخشهای A1 دو طرف در نزدیکی ACA معمولی عرضه میکند، بررسی میشود. این واریانت اهمیت بالینی دارد زیرا با اختلالات میانی صورت و مغز همراه است و خطر آنوریسمها افزایش مییابد. علاوه بر این، مقاله به بررسی ACAی سهگانه و پیچیدگیهای شریانهای ارتباطی قدامی چندگانه میپردازد.
🔰نتیجه:
درک تغییرات آناتومیکی ACA برای پزشکان به ویژه در تشخیص و درمان آنوریسمها و جراحیهای پیچیده مغزی بسیار حیاتی است. این دانش نه تنها به ارائه مراقبت مؤثر کمک میکند بلکه به جلوگیری از آسیب به بیماران نیز کمک میکند.
📎منبع
گرد آورنده: دکتر آسیه کفاشباشی
ادیتور: دکتر مهدی مهماندوست
مارا به دوستان خود معرفی کنید…🌱
🆔@NeurosurgeryAssociation
🆔@Neurosurgery_association
مقالات مرتبط
روش کم تهاجمی برای درمان صرع کودکان
مرکز کودکان مایو کلینیک متعهد به استفاده از رویکردهای پیشرفته و کم تهاجم برای صرع کودکان است. مایو کلینیک به عنوان یک مرکز جامع صرع سطح 4 ، طیف وسیعی از گزینه های درمانی را ارائه می دهد که به تمام جنبه های مراقبت از کودکان می پردازد و بیمارانی که به دنبال درمان اولیه یا نظرات دوم هستند از این تجربه و تخصص بهره مند می شوند.
شکستگی C2
یک بیمار مرد 65 ساله به دلیل شروع حاد درد شدید در ناحیه کتف و گردن راست در بیمارستان بستری شد. درد علیرغم استفاده از داروهای بدون نسخه به مدت 10 روز پایدار بود. بیمار هیچ گونه بی حسی یا ضعف همراه را گزارش نکرد.