آناتومی شریان مغزی خلفی
خلاصه مقاله
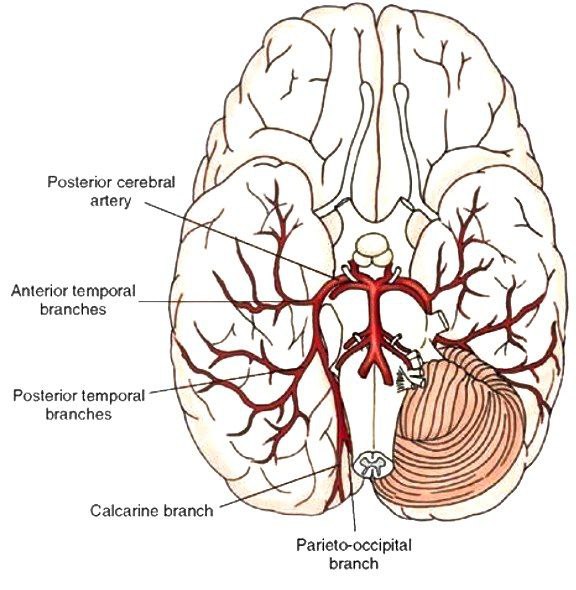
شریان مغزی خلفی (PCA) شاخه انتهایی شریان بازیلار است که عمدتاً به لوب پس سری، بخش میانی-تحتانی لوب تمپورال، مغز میانی، تالاموس، شبکه کوروئید بطن سوم و بطن جانبی خون رسانی می کند.
#با_مقاله_درس_بخوانیم
🧠#Posterior_Cerebral_Artery_Anatomy_and_Segmentation
🔰شریان مغزی خلفی (PCA) شاخه انتهایی شریان بازیلار است که عمدتاً به لوب پس سری، بخش میانی-تحتانی لوب تمپورال، مغز میانی، تالاموس، شبکه کوروئید بطن سوم و بطن جانبی خون رسانی می کند.
🔰 شریان مغزی خلفی در تشکیل حلقه شریانی ویلیس، که بیشتر خون شریانی مغز را تامین می کند، نقش دارد. در حلقه ویلیس، PCA به صورت جانبی در هر طرف با شریان ارتباطی خلفی آناستوموز (پیوند شریانی) می شود، در نتیجه بین سیستم های شریانی ورتبروبازیلار و کاروتید داخلی ارتباط برقرار می کند.
🔰شریان مغزی خلفی چپ و راست از انشعاب شریان قاعده ای(بازیلار) و در مرز فوقانی پل مغزی و در خلف زین پشتی (dorsum sellae) ایجاد میشود. از آنجا، PCA به صورت جانبی در امتداد مرز فوقانی پل مغزی ادامه می یابد. این مسیر به موازات شریان مخچه فوقانی قرار دارد که توسط عصب چشمی حرکتی (CN III) از آن جدا می شود. با رسیدن به مرز جانبی پل مغزی، PCA در اطراف پدانکل مغز انحنا مییابد تا به سطح داخلی نیمکره های مغزی برسد و لوب گیجگاهی و پس سری را خون رسانی کند.
🔰کتب درسی آناتومی عمومی PCA را به سه بخش تقسیم می کنند: P1، P2 و P3. با این حال، آخرین طبقه بندی عصبی آناتومیک که در جراحی های مغز و اعصاب استفاده می شود، شریان را به چهار بخش تقسیم می کند:
بخش اول P1: از محل دو شاخه شدن شریان بازیلار تا محل آناستوموز با شریان ارتباطی خلفی را شامل میشود.
بخش دوم P2: از محل آناستوموز با شریان ارتباطی خلفی تا بخشی از شریان که در مخزن پریمزانسفالیک(پیش مغزی) در مرز خلفی بخش جانبی مغز میانی قرار دارد، گسترش می یابد.
بخش سوم P3: از مرز خلفی بخش جانبی مغز میانی تا ابتدای شریان های پریتو-اکسیپیتال و کالکرین امتداد دارد.
بخش چهارم P4: شامل شاخه های انتهایی موجود در شکاف کالکارین است.
🔰انشعابات و خونرسانی:
شریان مغزی خلفی مانند شریان های مغزی قدامی و میانی انشعاباتی ایجاد می کند که به انشعابات مرکزی و قشری تقسیم می شوند.
انشعابات مرکزی ساختارهای زیر قشری را خونرسانی میکنند و شامل شریانهای تالامپرفوراتور، تالاموژنیکولات و شریانهای مشیمیه خلفی هستند.
انشعابات قشری در قسمت های مختلف قشر پراکنده می شوند و شریان های تمپورال، اکسیپیتال، پریتو-اکسیپیتال و کالکارین را شامل میشوند.
🔰تنوع آناتومیکی:
«شریان مغزی خلفی جنینی» یکی از انواع نسبتاً رایج گردش خون خلفی است که شیوع انواع یکطرفه و دوطرفه آن به ترتیب 10٪ و 8٪ است و مشخصهی آن کاهش اندازه بخش P1 شریان مغزی خلفی است.
«فنستراسیون شریان مغزی خلفی» یک نوع نادر گردش خون است که در آن بخشی از PCA به دو شاخه انشعاب یافته و سپس در نواحی دورتر مجددا به هم متصل میشود.
✍🏻گرد آورنده: دکتر زهرا نجفی
مارا به دوستان خود معرفی کنید…🌱
🆔@NeurosurgeryAssociation
🆔@Neurosurgery_association
مقالات مرتبط
سیستم های رباتیک جراحی های استریوتاکتیک پیچیده را تسهیل می کنند
سیستم های رباتیک جراحی های استریوتاکتیک پیچیده را تسهیل می کنند
بررسی روند تشخیص آلزایمر و آسیب شناسی این بیماری؛ ( از بکارگیری روشهای تصویربرداری تا استفاده از بیومارکرها)
در تشخیص آلزایمر امروزه وابسته به شرایط بالینی، تصویربرداری و نیز امروزه، روش های بیولوژیک هم کارایی دارد