سکته مغزی هموراژیک
خلاصه مقاله
#با_کیس_درس_بخوانیم
#سکته_مغزی_هموراژیک
گزارش یک مورد سکته مغزی هموراژیک: یک فرآیند پیچیده بیماری و نیاز به یک رویکرد درمانی چندوجهی است.
🔰معرفی بیماری: خونریزی داخلی مغز (ICH) یا بدون خونریزی داخل بطنی (IVH) یک فرآیند بیماری بسیار ناخوشایند است که بر اثر توده و آسیب ثانویه بر روی محیط مغز رخ می دهد. از لحاظ پیشینه، جراحی تخلیه در مقایسه با درمان استاندارد پزشکی به احتمال زیاد به دلیل ضربه مغزی قابل توجه هنگام دسترسی به لخته خون، نتایج بهتری را نشان نداده است. تکنیک های کم تهاجمی اخیر راهی برای بهبود نتایج با کاهش این آسیب پیشنهاد کرده اند.
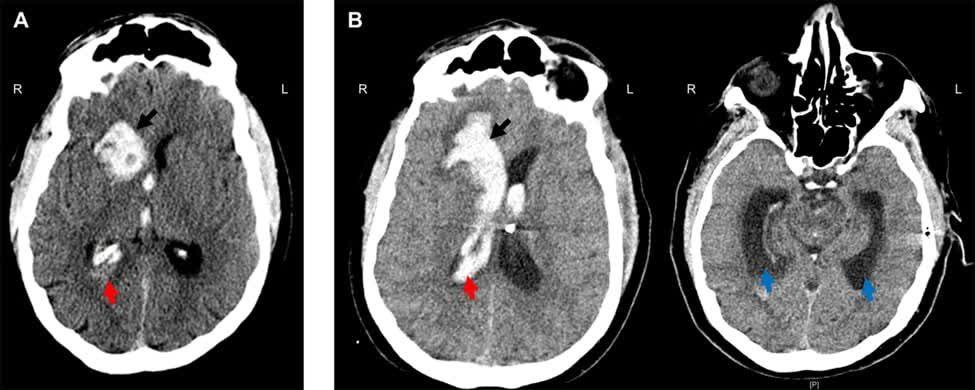
🔰شرح حال بیمار: یک مرد 62 ساله با سابقه رفلاکس معده به مری و ترومبوز ورید عمقی/آمبولی ریوی، قبل از شروع برنامه ریزی شده فوندوپلیکاسیون نیسن ، دچار سردرد ناگهانی شد، با ICH و IVH با وخامت حاد عصبی به دلیل هیدروسفالی هیچ بهبودی به دنبال تخلیه خون بطن خارجی نداشته است(شکل 1A). در مسیر بیمارستان ما، وضعیت سلامت بیمار به طور چشمگیری کاهش یافت و به محض ورود نیاز به لوله گذاری داشت. تکرار تصویربرداری برای گسترش ICH با بدتر شدن IVH و هیدروسفالی مرتبط مهم بود. تکرار تصویربرداری برای گسترش ICH با بدتر شدن IVH و هیدروسفالی مرتبط مهم بود (شکل 1B).
🔰تصویربرداری: با تکرار یک اسکن توموگرافی کامپیوتری بدون کنتراست (CT) از ناحیه سر بدتر شدن اثر توده ای از ادم پری هماتوم را نشان داد.
🔰درمان: یک تخلیه خون بطنی خارجی (EVD) گذاشته شد و بیمار در بخش مراقبتهای ویژه (ICU) بستری شد. تصویربرداری عروق برای ناهنجاری های زمینه ای منفی بود. تکرار CT از ناحیه سر شش ساعت پس از قرار دادن EVD یک بطن فرو ریخته را به دلیل تخلیه مایع مغزی نخاعی (CSF) نشان داد، اما پیشرفت ادم پری هماتوم و تغییر خط وسط را نشان داد (شکل 2). با افزایش اثر توده و عدم موفقیت در بهبود عصبی با تخلیه CSF، تصمیم گرفته شد که بیمار برای تخلیه ICH به اتاق عمل برده شود. پس از بیهوشی، یک برش منحنی 5 سانتی متری پیشانی راست پشت خط مو ایجاد شد. کرانیوتومی 4 سانتیمتری پس از شناسایی جنبه خلفی شیار فوقانی پیشانی راست و سپس معرفی غلاف و انسداد 75 میلیمتری ترانس سولکال استریوتاکتیک (برین پچ ، نیکو کورپ ، ایندیاناپولیس ، ایندیانا ) انجام شد. تحت بزرگنمایی اگزوسکوپ، عمق تحتانی هماتوم با تزریق آب و مکش ملایم تخلیه شد. یک منفذ کوچک در بطن جانبی راست شناسایی شد و از یک آندوسکوپ سفت و سخت مستقیم برای ورود به بطن برای تخلیه بیشتر لخته و تزریق آب به بطن استفاده شد. آندوسکوپ برداشته شد و پورت ترانس سولکال کمی به صورت متوالی جمع شد تا مقدار بیشتری از ICH پیشانی را در معرض دید قرار دهد. با استفاده از ساکشن، تزریق آب و و مکش ملایم تخلیه شد. یک منفذ کوچک در بطن جانبی راست شناسایی شد و از یک آندوسکوپ سفت و سخت مستقیم برای ورود به بطن برای تخلیه بیشتر لخته و تزریق آب به بطن استفاده شد. آندوسکوپ برداشته شد و پورت ترانس سولکال کمی به صورت متوالی جمع شد تا مقدار بیشتری از ICH پیشانی را در معرض دید قرار دهد. با استفاده از ساکشن، تزریق آب و دستگاه رزکسیون برش جانبی (میریاد، نیکو کورپ، ایندیاناپولیس، ایندیانا)، باقیمانده هماتوم پارانشیمی استخراج شد. CT از ناحیه سر بعد از عمل تقریباً حذف کامل ICH و IVH از بطن جانبی راست اما با باقیمانده هماتوم عمدتاً در بطن جانبی چپ و سوم را نشان داد (شکل 3). با توجه به تداوم IVH بطن سوم، بیمار در روز دوم بعد از عمل tPA داخل نخاعی (دو دوز، 1 میلی گرم، هر دوز، به فاصله 9 ساعت) دریافت کرد و سپس با قطع موفق از منبع و حذف تخلیه کننده بطنی. پس از سه روز، بیمار به یک بخش بیمارستان مراقبت های حاد طولانی مدت فرستاده شد. در ویزیت پیگیری سه ماهه، بیمار به یک مرکز پرستاری ماهر منتقل شده بود. در ویزیت پیگیری پنج ماهه، بیمار در خانه زندگی میکرد، از نظر عصبی دست نخورده به جز افتادگی خفیف صورت و عدم تعادل خفیف راه رفتن با هدف بازگشت به کار در ماه آینده. در هر پیگیری، CT سر در هر ویزیت سرپایی برای هیدروسفالی منفی بود.
🔰نتیجه گیری: اثربخشی مدیریت جراحی ICH را میتوان با استفاده از یک رویکرد چند وجهی برای پرداختن به ویژگیهای مختلف سکته هموراژیک بهبود بخشید.
گردآورنده: دکتر مهرشاد مهردادیان
ادیتور: دکتر مهدی مهماندوست
مارا به دوستان خود معرفی کنید…🌱
🆔@NeurosurgeryAssociation
🆔@Neurosurgery_association
مقالات مرتبط
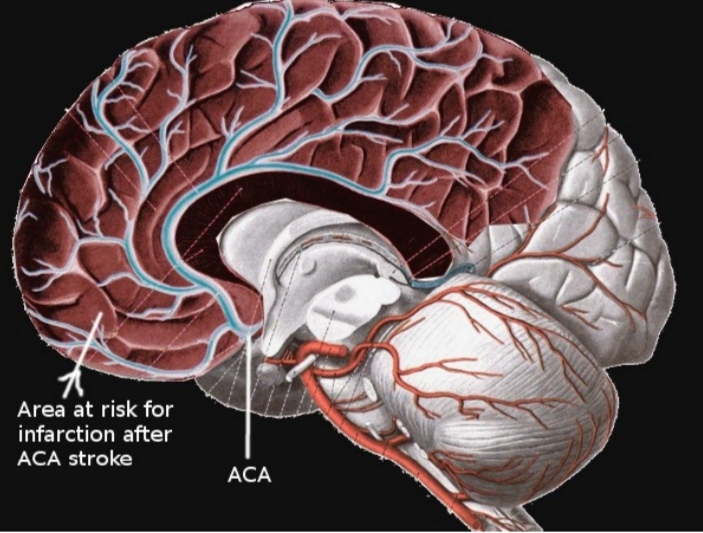
انفارکت ناشی از شریان مغزی قدامی (ACA)
انفارکت های شریان مغزی قدامی در قلمرو شریان مغزی قدامی رخ می دهد که شامل قسمت فوقانی و مدیال لوب تمپورال و نیز میدلاین لوب فرونتال می باشد. شریان ACA شاخه کاروتید داخلی بوده و خود به پنج سگمان با نام های A1 تا A5 تقسیم می شود. ساختار آناستوموزی قوی این شریان موجب می شود تا ریسک بروز انفارکت در این ناحیه پایین باشد
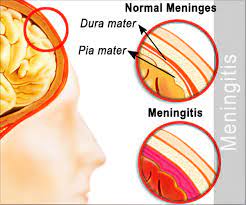
مننژیت
مننژیت باکتریال یک بیماری عفونی میباشد. بیمار مبتلا به مننژیت با تظاهراتی از قبیل شروع سردرد که اخیرا شروع شده باشد، تب، سفتی گردن، تغیر وضعیت هوشیاری مراجعه که حداقل دوتا از 4 تا تظاهر که نیازمند بررسی بالینی سریع میباشد. عوامل احتمالی مننژیت: 1)مننژیت نایسریا گنوره 2)مننژیت منگوکوکی 3)مننژیت استرپتوکوک پنومونیه 4)مننژیت لیستریا مونوسایتوژنز میباشد که هرکدام علایم منحصر به خود را دارند. ترجیح بر این است که درمان تجربی LPسریعتر اغاز شود تا از عوارض جبران ناپذیر این بیماری پیشگیری شود. انجام CT-scan تنها برای بیمارانی توصیه شده که یکی یا چندتا از علائم نشان دهنده افزایش فشار داخل مغز در انها وجود دارد.بررسی CSF در مواردی که تشخیص مننژیت سخت یا افتراق مننژیت باکتریال را از غیر باکتریالانجام میشود. کنتراندیکاسیون های انجام LP : اختلالات انعقادی، انعقاد داخل عروق منتشر، عفونت موضعی یا عدم یکپارچگی پوست در محل انجام LP میباشند.برای این بیماران در ابتدا دگزا متازون تزریق سپس ونکومایسن و سفتریاکسون اضافه میکنیم. بیماران در صورت داشتن ریسک فاکتور ها گفته شده برای باکتری لیستریا مونوسایتوژنز امپی سیلین و اگر شک مننژیت ویروسی ناشی از هرپس ویروس هم داشته باشیم میتوان اسیکلویر را به درمان گفته شده اضافه کرد.